Viren & Bakterien – Teil 9
VON HARMLOS BIS TÖDLICH
Seite 1/1 4 Minuten
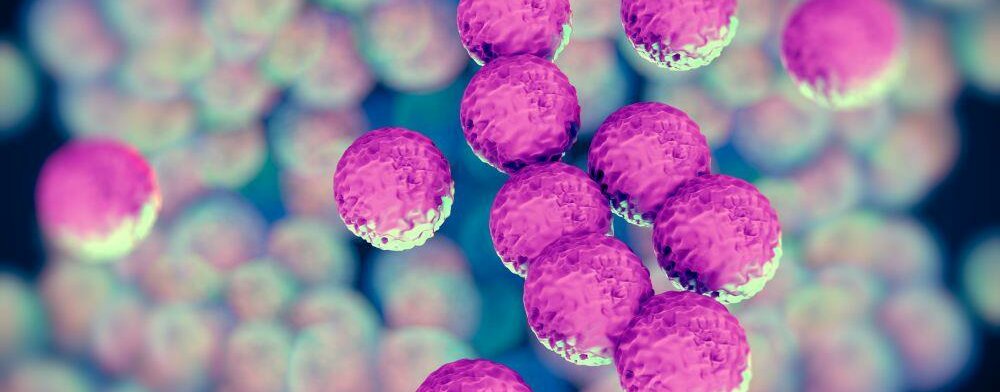
Die kugelförmigen Bakterien sind oft in Haufen oder Trauben angeordnet. Sie kommen in der Natur weit verbreitet vor: Staphylococcus aureus gehört zur normalen Haut- und Schleimhautflora von Tieren und Menschen. Bis zu 30 Prozent aller Menschen beherbergen ihn dauerhaft, hauptsächlich im Nasen-Rachen-Raum. Besonders häufig sind Personen mit atopischer Dermatitis, also Neurodermitis, damit besiedelt.
Auch im Gesundheitswesen Beschäftigte sind nicht selten Träger dieser Bakterienart. S. aureus ist fakultativ pathogen: Die Kolonisation ist meist nicht mit einer Erkrankung verbunden . Ist die Abwehr jedoch geschwächt oder gelangen die Bakterien über Hautverletzungen oder Fremdkörper wie zum Beispiel Katheter in andere Körperregionen, kommt es zur Infektion.
Widerstandsfähig Austrocknung macht S. aureus kaum etwas aus. Außerdem sind die Bakterien in der Lage, Biofilme auszubilden: Insbesondere an Oberflächen aus Kunststoff (Katheter etc.), aber auch an Edelstahllegierungen heften sie sich gerne in großer Zahl an und bilden dabei eine Schleimschicht aus, die sie unter anderem für Desinfektionsmittel schwer angreifbar macht.
Sie gehören zu den Erregern, die man „Krankenhauskeime“ nennt, da Infektionen damit häufig in der Klinik erworben werden – und zwar entweder als endogene Infektion, bei welcher der verantwortliche Keim vom Patienten selbst stammt, oder als exogene Infektion, die zum Beispiel über die Hände klinisch gesunder Personen mit einer Staphylokokken-Besiedlung oder über Gegenstände übertragen wird.
Je nach betroffener Körperregion und klinischer Situation entstehen verschiedenste eitrige Erkrankungen wie Wundinfektionen, Furunkel, Abszesse oder – zum Teil sehr schwere – Pneumonien oder Empyeme (Eiteransammlung in Körperhöhlen wie etwa dem Gelenkinneren). Werden die Bakterien in die Blutbahn geschwemmt, kann dies zu einer lebensbedrohlichen Sepsis und auch zu einer nicht minder gefährlichen Endokarditis (Entzündung der Herzinnenhaut und Herklappen) führen.
Tricksen, tarnen ... Mit verschiedenen Methoden entkommt S. aureus sowohl den Abwehrmechanismen des Körpers als auch Eliminationsversuchen von außen. Indem sein Protein A an das „hintere“, den Antigen-Bindungsstellen gegenüberliegende Ende von Immunglobulinen andockt, verhindert es, dass das Immunsystem des Wirts den Eindringling als solchen erkennen und in der Folge vernichten kann.
Mit Hilfe des sogenannten Clumping-Faktors auf seiner Zellwand und der Koagulase, die er produziert, errichtet der Keim einen Fibrinwall, der die infizierte Region – und damit den Erreger selbst – gegen Abwehrmechanismen des Körpers abschottet. Auch Antibiotika gelangen nur sehr schwer hinter diesen Schild. Zusätzlich schüttet er Stoffe aus, die Leukozidine, welche Immunzellen regelrecht angreifen.
... und vergiften Daneben besitzt er die Fähigkeit, eine Reihe von Toxinen zu produzieren: beispielsweise fünf verschiedene Enterotoxine, die man auch als Superantigene bezeichnet. Sind Nahrungsmittel damit kontaminiert, kommt es zu einer klassischen Lebensmittelvergiftung. Insbesondere Milch, Milchprodukte, Ei, Fleisch und Soßen können die Quelle sein. Hat sich der Erreger in einer Speise vermehrt und das Gift synthetisiert, hilft selbst Abkochen nichts, da diese Toxine hitzestabil sind. Der Verzehr führt bereits nach wenigen Stunden zu Erbrechen und Durchfall.
STICHWORT SUPERANTIGENE
Normalerweise sezernieren T-Lymphozyten nach ihrer Aktivierung Zytokine oder zerstören veränderte (kranke) Zellen; andere Vertreter der Zellpopulation beenden schließlich überschießende Immunantworten. Stoffe, welche die Immunzellen – anders als dies normale Antigene tun – unspezifisch und massiv aktivieren, sogenannte Superantigene, führen praktisch zu einer unkontrollierten Reaktion.
Ein kleiner Teil der Stämme von S. aureus bildet sogenannte Exfoliatine, welche bei Säuglingen zu großflächiger Blasenbildung der Haut führen können (Scalded Skin Syndrom), die gefährlich verlaufen kann. Ebenfalls nur wenige Stämme sind zur Synthese eines weiteren Proteins befähigt: des Toxic-Shock-Syndrome-Toxins. Dieser Stoff stimuliert Immunzellen des Wirts zur Ausschüttung entzündungsfördernder Zytokine und gehört damit ebenfalls in die Gruppe der „Superantigene“. Das Gift löst Fieber, Hautausschlag und Blutdruckabfall aus, was bis zu Schock und Multiorganversagen führen kann.
Resistenzen Rund vier von fünf Stämmen bilden Beta-Laktamase und sind somit gegenüber Penicillin resistent; allerdings ist die Empfindlichkeit gegenüber Beta-Lactamase- stabilen Penicillinen wie zum Beispiel Flucloxacillin in der Regel erhalten. Bei Stämmen, die zudem auch gegen – das heute therapeutisch nicht mehr eingesetzte – Methicillin resistent sind (Methicillin-resistente S. aureus; MRSA), sind sämtliche Beta-Laktam-Antibiotika wirkungslos.
Diese Stämme weisen sehr häufig auch zahlreiche Resistenzen gegen weitere Antibiotika-Klassen auf; Infektionen damit sind daher nur schwer zu therapieren. Unter anderem werden dann Reserveantibiotika wie zum Beispiel Vancomycin und Linezolid eingesetzt. Der Problemkeim lauert nicht nur in der Klinik: MRSA kann auch außerhalb von Krankenhäusern von gesunden MRSA-Trägern (etwa ein Prozent der Bevölkerung) auf andere übertragen werden – meist durch direkten Kontakt, über die Hände. Personen mit beruflichem Kontakt zu Nutztieren können häufiger mit MRSA besiedelt sein.
Hier finden Sie die anderen Teile der Artikelreihe:
Teil 1
Teil 2
Teil 3
Teil 4
Teil 5
Teil 6
Teil 7
Teil 8
Den Artikel finden Sie auch in Die PTA IN DER APOTHEKE 10/15 ab Seite 122.
Waldtraud Paukstadt, Dipl. Biologin